-
1 Che cos’è il Papilloma Virus?
Il virus HPV (Human papilloma virus) fa parte della famiglia dei Papovavirus, che sono dei virus a DNA. Ne esistono 180 tipi diversi e hanno a che fare con la patologia dell’apparato genitale femminile.
Si dividono in 2 grossi gruppi, quelli ad alto e a basso rischio oncogeno. L’HPV è infatti il fattore determinante nell’insorgenza del tumore al collo dell’utero.
Il papilloma virus causa con maggior frequenza il tumore della cervice, ma ne causa anche altri nell’apparato genitale, ano-genitale e della bocca.
-
2 Come lo contraggo?
La via principale di diffusione e trasmissione è sessuale. Non sono chiari altri modi, ma sappiamo che nelle pazienti vergini la presenza del virus è praticamente nulla, dato questo che conferma la trasmissione per via sessuale.
Ci può essere anche una diffusione del virus per “contatto” nel caso si entri in contatto diretto con chi ha una “lesione contagiosa” in atto, come i condilomi (vedi domanda 8).
Quindi, ad esempio, un contagio nei bagni pubblici può essere accidentale, ma è bene chiarire che queste lesioni contagiose, che possono derivare da contatti diretti, rientrano nelle forme di HPV a basso rischio. Sono pertanto sicuramente da togliere e da curare, ma non porteranno mai al tumore del collo dell’utero.
L’unica via di trasmissione ad oggi conosciuta che può portare al tumore è quella sessuale, perché questa è la via di trasmissione dei ceppi ad alto rischio (vedi domanda 3).
-
3 Quali sono i ceppi considerati pericolosi?
I ceppi 16 e 18 sono responsabili del 70% dei tumori della cervice. I ceppi 31 33 35 45 51 52 56 58 59 68 73 determinano un rischio superiore al 45% di sviluppare un tumore.
-
4 Che diffusione ha?
Il picco di riscontro di presenza del virus è in età giovanile quando il collo dell’utero, nella crescita, subisce una trasformazione. Per semplificare, possiamo dire che crescendo si crea un punto debole tra la parte interna ed esterna del tessuto della cervice, detta linea di trasformazione.
Questa zona debole, che rende favorevole la trasmissione dei virus, si evidenzia nella maggior parte dei casi sotto i 20 anni. Pertanto, se dovessimo testare tutte le donne sotto i 20 che sono attive sessualmente, esse presenterebbero il virus in più del 90% dei casi. Ma attenzione, questo non significa che c’è malattia perché nel giro di 2 anni il virus scompare spontaneamente nell’80% dei casi!
Il pap test (vedi domanda 14) non va fatto sotto questi anni, a meno che non ci siano dei sintomi (ad es. sanguinamenti dopo i rapporti), proprio perché il virus verrà trovato di sicuro e non significa nulla: per questo la prevenzione parte dal 25° anno. A partire dai 25 anni in giù, inoltre, trovare un tumore della cervice è talmente raro che non vale la pena fare prevenzione perché si rischia solo di fare sovradiagnosi.
Quindi, esclusa la popolazione under 25, la fascia che diventa più alta per riscontri positivi è quella dai 25 ai 30 anni, ma lo screening si fa fino ai 65 anni perché in questa fascia possono ancora esserci infezioni persistenti.
-
5 Cosa sono le lesioni?
Si parla di lesioni quando il virus non è più solo infettivo e situato nella parte superficiale della cervice, ma si sta integrando nelle cellule e sta producendo delle alterazioni sostanziali in esse ed al loro DNA.
Semplificando, possiamo pensare al decorso del virus in 4 stadi, come mostrato dalla Figura 1:
-
quando si ha un’infezione da HPV, il virus si trova nella parte superficiale della membrana e non modifica le cellule dando quindi esito negativo per le lesioni (prima colonna dello schema);
-
se c’è una lesione, significa che il virus ha iniziato ad integrarsi all’interno della cellula e può causarne l’alterazione. Nelle lesioni di basso grado (LSIL), si comincia ad alterare una modica quantità di cellule (seconda colonna);
-
quando le cellule modificate diventano tante si parla di lesione di alto grado (HSIL) (terza colonna);
-
quando le cellule modificate cominciano a scendere anche oltre la membrana basale (la linea porpora dello schema) raggiungendo vasi sanguigni e linfatici, allora parliamo di tumore (quarta colonna).
Figura 1 (Fonte: Voglino G., “Storia dell ‘HPV”, Torino, 2008)
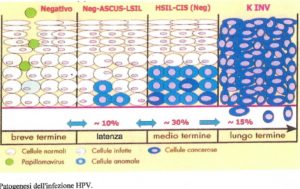
Quindi, la differenza tra una fase “pre-neoplastica” (che non supera la membrana basale) ed una tumorale è molto alta e i tempi e le probabilità di progressione/regressione sono molto diversi.
6 Come vengono classificate le lesioni?
Vi era una classificazione delle lesioni (Cin) che attualmente non si usa più, l’ultima formulata prevede solo la divisione tra alto e basso rischio, come abbiamo visto, anche per le biopsie.
Nelle LSIL si raggruppano le lesioni di basso grado (ex Cin 1), nelle HSIL troviamo le lesioni di alto grado (ex Cin 2 e 3). La sigla SIL sta per “Lesione intraepiteliale” con l’aggiunta di H per alta o L per bassa (high or low in inglese). Queste sono le sigle che attualmente si trovano nel referto di Prevenzione Serena.
E’ stato tolto l’aggettivo “neoplastica”, che nei pazienti genera ansia ingiustificata richiamando i tumori, proprio perché, come abbiamo visto, finché siamo al di qua della barriera c’è possibilità di regressione (anche se nelle HSIL diventa più bassa).
-
7 In che percentuale le lesioni possono evolversi in tumore?
Le lesioni LSIL (ex Cin 1) hanno una possibilità di regressione spontanea, nei primi 2 anni, che va dal 40 all’80%; al terzo anno scende al 20%.
Le lesioni HSIL (ex Cin 3) hanno il 30% di possibilità di regredire spontaneamente, e il 12-36% di probabilità di progredire invece verso forme tumorali.
Non si interviene quando viene trovata una LSIL proprio perché c’è una possibilità di regressione alta (il corpo riesce a debellarla da solo).
Nelle HSIL, invece, essendoci soltanto il 30% di probabilità di regressione bisogna intervenire con trattamenti conservativi che, a loro volta, permettono poi di guarire nel 90% dei casi, perciò è chiaro che conviene fare l’intervento (90 contro 30). Nel caso delle lesioni basse invece, la percentuale di successo, sia spontaneamente che a mezzo di intervento, è sovrapponibile, pertanto non si ritiene opportuno sottoporre il corpo ad una procedura evitabile.
-
8 Cosa sono i condilomi?
I condilomi rientrano nelle manifestazioni dell’HPV, ma derivano da infezione di papillomi a basso rischio. Si trattano ugualmente perché fanno parte delle Malattie sessualmente trasmissibili (Mst) e sono lesioni cutaneo-mucose dell’apparato genitale che contengono il virus 6 e 11 (non sono ceppi cancerogeni, ma sono molto contagiosi). Sono visibili esternamente come verruche, tuttavia è necessario valutare anche la parte interna. Sono comuni sia in uomini che donne allo stesso modo e si possono trasmettere anche col petting.
-
9 L’HPV colpisce anche gli uomini?
Si, anche gli uomini contraggono il virus e soprattutto contribuiscono a diffonderlo. Infatti, mentre i dati di prevalenza dell’infezione da Hpv nelle donne mostrano due picchi intorno ai 25 e ai 45 anni con una diminuzione nel periodo intermedio, nella popolazione maschile la prevalenza dell’infezione resta elevata per tutta la vita. Quindi i maschi costituiscono un importante serbatoio di virus. Tuttavia, su di loro si manifesta con effetti meno evidenti: in percentuale è più raro che gli uomini abbiano lesioni però non ne sono esenti.
Il problema è che, diversamente dalle donne, al momento non ci sono delle linee guida precise per diagnosticare gli uomini, neanche con i test.
Ciò significa che quando si incontra un nuovo partner, fare entrambi il test per proteggersi dalle Mst (malattie sessualmente trasmissibili) non è protettivo verso l’HPV, perché esso è riscontrabile con test validati solo nelle donne. Anche per questi motivi l’uso del preservativo con nuovi partner risulta sempre il consiglio migliore.
Tuttavia, in genere, si consiglia sempre di fare almeno una visita ispettiva di tipo urologico o dermatologico presso i centri per le Mst, che sono quelli maggiormente in grado di valutare gli uomini.
E’ importante, inoltre, segnalare che gli uomini omosessuali sono più suscettibili rispetto alla popolazione generale maschile a sviluppare il cancro anale correlato all’Hpv. Essi, pertanto, traggono un beneficio individuale maggiore dalla vaccinazione rispetto alla popolazione generale maschile e dovrebbero beneficiare di campagne mirate alla prevenzione delle lesioni ano-genitali e neoplasie dell’ano, pene e oro-faringe.
Essendo considerati un gruppo a maggior rischio, gli individui omosessuali, così come i maschi e le femmine Hiv positivi, possono talvolta richiedere l’accesso gratuito alla vaccinazione (ogni Regione è a sé, verificare come procede la Regione di appartenenza).
-
10 Esiste una cura medica per il papilloma virus?
Attualmente non abbiamo delle cure evidence based: non è cioè dimostrato che ci siano dei prodotti medici in grado di aiutare il nostro sistema immunitario a debellare il virus. Nemmeno vi sono, per ora, integratori alimentari o immunostimolanti che abbiano una comprovata efficacia nel far regredire le lesioni.
Inoltre, non si è ancora trovato un vaccino terapeutico ma solo preventivo (vedi domanda 26).
Nonostante non esista una cura per il virus, esiste tuttavia la possibilità di trattare le lesioni partendo dal concetto che, quando si fa prevenzione, si intercettano delle lesioni che non sono ancora tumorali; questo garantisce alla paziente di eliminare la lesione (non il virus) e di ottenere la guarigione in più del 90% dei casi (vedi domanda 18).
-
11 Esistono accorgimenti che possono prevenire il virus?
Conviene innanzitutto concentrarsi sui fattori di rischio che possono aumentare le probabilità di contrarre il virus: il fumo, il numero di partner sessuali e la frequenza dei rapporti, l’uso per più di 5 anni della pillola, l’età del primo rapporto, la coesistenza di altre malattie sessualmente trasmissibili, avere avuto più di 5 figli.
Per quanto riguarda la protezione, sappiamo che il preservativo non è efficace al 100%, ma rimane l’accorgimento migliore poiché tende ad eliminare la possibilità che ci siano dei microtraumi nel rapporto sessuale che possano aprire il varco ad una trasmissione diretta del virus.
Ovviamente la sessualità femminile e maschile non comprende solo la penetrazione, dunque c’è un minimo di rischio di infezione che deriva dal contatto tra mucose (sono coinvolti nel rischio, pertanto, anche il sesso orale e il sesso anale).
Come dicevamo alla domanda 2, ci deve essere contatto senza preservativo per contrarre i ceppi ad alto rischio del virus.
[Tra i dispositivi di barriera, anche i Dental dam possono esser utili, ad esempio per il cunnilingus, e sono efficaci nel prevenire infezioni orali, vaginali o anali. N.d.R.]
-
12 Perchè effettuare lo screening e da che età?
Dai 25 anni lo screening (vedi domanda 14) ti permette di identificare precocemente eventuali lesioni, monitorarle e osservarle sapendo che fino all’80% dei casi esse possono avere una regressione spontanea nei primi 2 anni, come abbiamo detto. Inoltre, permette di identificare eventuali lesioni ad alto rischio e trattarle, aumentando la probabilità di guarigione al 90%. Questo è il fine della prevenzione.
-
13 Dove posso effettuare lo screening e ottenere informazioni?
Si può decidere di farlo anche dal ginecologo privato, che può sicuramente fornire informazioni e counselling accurato, oppure rispondendo all’invito di Prevenzione Serena, che spedisce una lettera a casa a partire dai 25 anni.
L’iter di Prevenzione Serena è preziosissimo ed è gratuito ma non ha la forza lavoro sufficiente per poter fare anche counselling, per questo spesso le persone non escono con abbastanza informazioni e chiarimenti, alimentando così dubbi, domande e paure.


